Introducción
La Organización Mundial de la Salud (OMS) en 2001 empezó a utilizar el término “epidemia” para referirse al rápido incremento en las prevalencias de obesidad en casi todos los países del mundo desde los años 1980. En 20141 el 39% de las personas con 18 o más años tenía sobrepeso y el 13% tenía obesidad. Las proyecciones son alarmantes: se prevé que en 2030 la prevalencia de sobrepeso y de obesidad mundiales sean de 89% y 48%, respectivamente.2
La obesidad es un factor causal de enfermedades somáticas (síndrome metabólico, enfermedad cardiovascular, cáncer, daño hepático, trastornos endocrinológicos y en la fertilidad, enfermedades respiratorias, artropatías, etc.), merma la calidad de vida, incrementa la mortalidad en países que habían alcanzado su tope de salubridad y tiene un creciente coste económico: la obesidad ocupa el 10% del gasto sanitario global.3,4,5 Además se asocia con trastornos psiquiátricos frecuentes (depresión, ansiedad, trastornos de la conducta alimentaria, etc.),6,7,8 es causa de complicaciones psicosociales (baja autoestima, acoso escolar, estigmatización social), y tal vez sea un marcador de rasgo de otras condiciones psicopatológicas primarias (trastorno por déficit de atención e hiperactividad, trastorno bipolar).1,9,10,11,12
Aspectos emocionales
en el paciente con obesidad
La obesidad se considera una enfermedad con tres supuestos: a) aunque se le conocen etiologías variadas que combinan grados de disposición genética con grados de factor ambiental o conductual, su definición descansa solamente en la acumulación excesiva de tejido adiposo; b) la patogenia se explica con un modelo termodinámico que contempla la acumulación de grasa como función lineal de la diferencia simple entre ingresos y gastos energéticos; c) hay enfermedad porque la probabilidad de morir o de padecer algunas enfermedades somáticas frecuentes en las sociedades industrializadas (p. ej. diabetes) varía en función del exceso de adiposidad, sin considerar otros riesgos como las psicopatologías que suelen preceder, acompañar y suceder a la adiposidad. Los factores psicosociales no forman parte del núcleo teórico que fundamenta la terapia endocrinológica estándar, aparentemente lógica pero carente de pruebas empíricas de efectividad a largo plazo tras décadas de aplicación: dieta, ejercicio, consejos sobre hábitos saludables y campañas preventivas.13,14,15,16
Sabemos que los factores psicosociales son esenciales en la obesidad pero no podemos afirmar que haya intervenciones de tipo psicoterapéutico ni psicofarmacológico de eficacia probada,17 aunque se admite con unanimidad que las intervenciones psicosociales ayudan a motivar hacia el cambio y a mantener la adherencia a nuevos hábitos saludables.
No existe una psicopatología específica del paciente con obesidad18 pero sabemos que ciertos factores psicológicos (motivación y resistencia ante el cambio, impulsividad, funciones ejecutivas, regulación emocional y tendencia adictiva) podrían ser patogénicos ya antes de aparecer la adiposidad.19 Con ello se podrían definir perfiles psicopatológicos que continuasen algunas tipologías de obeso ya conocidas, como las debidas a un proceso de estigmatización del individuo en una sociedad competitiva que perpetúa el descontrol en la ingesta,20 las psicopatologías que preceden a la obesidad y los efectos adversos de psicofármacos.21,22,23
La dimensión depresiva causa obesidad y los trastornos mentales operan de modo acumulativo en el riesgo de adiposidad.24 Hay investigaciones longitudinales que prueban la asociación entre la depresión y la obesidad sin aclarar la dirección causal: en unas la depresión precede y predice a la obesidad,25 y en otras ocurre al revés.26,27 Faith et al.28 revisaron los estudios longitudinales que hasta 2011 relacionaban sobrepeso, obesidad y depresión: en el 80% la obesidad predisponía a la depresión y en el 53% la depresión se asociaba con la obesidad sin una dirección causal clara.28,29 Esta asociación parece ser mayor en mujeres que en hombres, sobre todo cuanto más baja es la posición social.30,31,32,33
Un estudio transversal de la Asociación Mundial de Psiquiatría en adultos de poblaciones generales de 13 países encontró en 2007 que, tras ajustar los resultados por edad, sexo y nivel educativo, la obesidad sólo se asociaba con significación estadística en dos categorías del DSM-IV de entre todas las incluidas en la entrevista CIDI 3.0: los trastornos depresivos y los trastornos de ansiedad, sobre todo en mujeres, y con más fuerza a mayores IMCs.7 De igual modo un estudio poblacional neozelandés de 2008 encontró que solamente los trastornos depresivos y de ansiedad (singularmente, el Trastorno de Estrés Post-Traumático) se asocian con la obesidad en las mujeres.34 Un meta-análisis de estudios transversales en población general de 201035 concluye que hay asociación, más particularmente en las mujeres. Sin embargo, un estudio transversal en población norteamericana6 encuentra que la obesidad reduce un 25% la probabilidad de trastorno por uso de substancias e incrementa un 25% la probabilidad de los trastornos de ansiedad y depresión a lo largo de la vida sin que el sexo afecte al riesgo. Un meta-análisis de estudios longitudinales hasta 201036 confirma que la obesidad aumenta el riesgo de depresión ulterior (OR = 1.55, 95% IC, 1.22-1.98, p < .001), sobre todo al considerar el trastorno categorial respecto a la dimensión depresiva; y que la depresión basal predice obesidad ulterior (OR = 1.58, 95% IC, 1.33-1.87, p < .001) pero no sobrepeso, sin que el sexo sea un factor relevante. El meta-análisis de estudios transversales de Xu et al.37 estima que los adultos con obesidad abdominal comparados con controles no obesos tienen una OR de 1.38 (95% IC, 1.22-1.57) de haber tenido depresión, riesgo mayor que el estimado por de Wit,35 si bien ambos coinciden en que el ajuste por edad y por sexo no afecta el resultado. Pero la revisión sistemática de Atlantis en 200838 cuestiona la importancia de esa asociación y concluye que la obesidad predice ulterior depresión débilmente, y apenas nada fuera de los Estados Unidos.
Los datos epidemiológicos existentes no permiten extraer conclusiones firmes sobre la asociación entre depresión y obesidad pero hay estudios de intervención que prueban cómo la pérdida de peso excesivo disminuye los síntomas de la depresión39 y que la depresión predice peor resultado en la terapia bariátrica.40,41,42
Se han postulado causas neurobiológicas comunes a la depresión y a la obesidad que involucran estados inflamatorios y alteraciones del eje hipotálamo-hipófiso-adrenal,37,43,44 pero se ha señalado que hasta un 86% de la asociación entre depresión basal y obesidad ulterior es atribuible a los antidepresivos.45 La asociación entre constructos psicológicos y obesidad es una tarea clásica de la psicosomática y ofrece hipótesis sugerentes; por ejemplo, el papel causal del estigma32,38,46 o cómo el exceso de ingesta alivia estados emocionales.27,47
Algunos alimentos sabrosos, o el hecho mismo de comer sin hambre, han sido evaluados como fenómenos adictivos comparables a las adicciones clásicas a substancias (ej.: azúcar vs. cocaína) y a conductas (ej.: alimento vs. conductas de apuesta).48 Hoy día se enfatiza el substrato neurobiológico característico de los comportamientos repetitivos orientados a la provisión de placer o de refuerzo inmediato, más que las propiedades químicas de las substancias de abuso en sí:49 esto ha permitido entender viejos trastornos de la motivación y de la repetición como formas de adicción que se asocian con cambios cerebrales análogos a los de personas adictas a substancias clásicas.50 El DSM-5 ha estrenado una sección de trastornos no relacionados con sustancias51 que define la adicción como un perfil de conductas52 en las que cabría la ingesta excesiva sin hambre. Sin embargo, el trastorno de atracón también se ha estrenado en el DSM-551 ubicándose entre los trastornos de la conducta alimentaria.
Con este antecedente el objetivo del presente estudio es realizar un análisis exploratorio de la prevalencia de psicopatología en pacientes con obesidad en un contexto clínico no pre-quirúrgico, además de conocer las posibles asociaciones con depresión, ansiedad, estrés postraumático y trastornos de la conducta alimentaria.
Método
Se presenta un estudio observacional, transversal, exploratorio en 180 pacientes que asistían a consulta en el Programa para el Abordaje de los Aspectos Emocionales del Sobrepeso y la Obesidad del Hospital Universitario Infanta Leonor (HUIL) de Madrid. Los pacientes fueron reclutados entre enero de 2012 y diciembre de 2013, mediante un diseño muestral por conveniencia (no aleatorio).
Participantes
Los criterios de inclusión fueron estos: IMC ≥ 30 kg/m2, edad ≥ 18 años, firmar un consentimiento informado de aceptación del Programa. Criterios de exclusión: no firmar el consentimiento y no tener capacidad de lectoescritura básica para leer, comprender y completar cuestionarios auto-aplicados.
Instrumentos
En la primera sesión se realiza una entrevista semi-estructurada en la que se recogen datos socioeconómicos, antecedentes médicos y psiquiátricos, hábitos de vida y de dieta, historia de su obesidad (intentos de perder peso, edad y causas del inicio del sobrepeso), y antecedentes familiares; también se recoge una batería de escalas psicopatológicas y un análisis de sangre.
Estas son las escalas utilizadas para el presente estudio: a) Inventario de Depresión de Beck-II (Beck Depression Inventory, BDI-II) que ofrece puntuación escalar continua categorizable con puntos de corte estandarizados en población española, óptimos en sensibilidad y especificidad para definir trastorno (≥ 21) y órdenes de severidad.53,54 b) Cuestionario de Ansiedad Estado-Rasgo (State-Trait Anxiety Inventory, STAI)estandarizado en población española no clínica por TEA Ediciones (1982) con suficiente fiabilidad y validez.55 Medida escalar continua categorizada como trastorno si la puntuación baremada del paciente se sitúa por encima del percentil 75. c) Test de Investigación de Bulimia de Edimburgo (Bulimic Investigatory Test of Edimburg, BITE), con elevada especificidad (> 99%) en sendas escalas de Síntomas y de Gravedad en población general, si bien hay sensibilidad baja al usarla en muestras clínicas.56 d) Cuestionario de Experiencias Traumáticas (Traumatic experiences Questionnaire, TQ) de uso en la práctica clínica y la investigación, validado en población española con buenas propiedades psicométricas.57
Procedimiento
El reclutamiento de los pacientes se realizó mediante el programa interdisciplinario (endocrinología, nutrición y psiquiatría) para la atención de la obesidad del HUIL.
En la primera visita con el servicio de psiquiatría se le solicita al paciente su consentimiento para realizar la entrevista semi-estructurada y la aplicación de una batería de escalas clínicas auto-aplicables, enfatizando que no es una consulta para indicar, ni contraindicar procedimientos de cirugía bariátrica, con el fin de eliminar sesgos en la obtención de información. A partir de la segunda consulta se establece con el paciente un esquema personalizado de tratamiento.
Consideraciones éticas
El programa cuenta con la supervisión y aprobación del Comité Ético para la Investigación y Ensayos Clínicos del Hospital Universitario Gregorio Marañón con dictamen favorable nº. 237/12.
Análisis de datos
Se presentan datos descriptivos de las variables de interés: para las variables categóricas se utilizaron frecuencias y porcentajes; para las variables de escala se utilizan medias y desviaciones típicas (DT). Para estimar la asociación entre depresión, ansiedad-rasgo, ansiedad-estado e IMC se utilizó la correlación de Pearson con un nivel de significancia establecido en p < 0.5. El procesamiento de los datos se realizó con el paquete estadístico SPSS 20.
Resultados
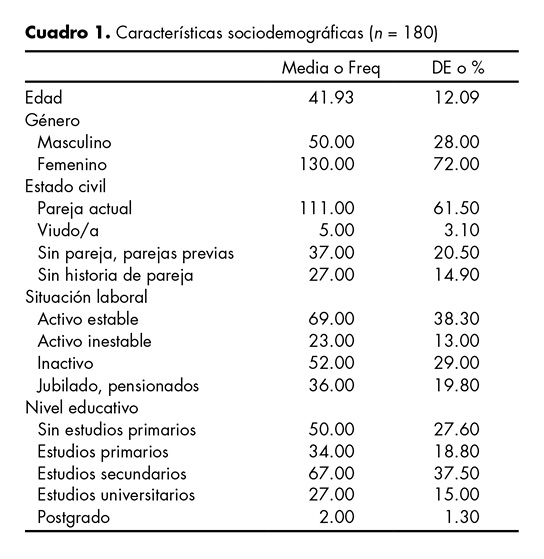
La edad media es de 42 años (DT 12.48; mínimo = 18, máximo = 77). El 72% de los pacientes son mujeres. El 61.5% está casado/a o tiene pareja estable. El 27.6% no tiene estudios básicos concluidos. Sólo el 46.3% de los pacientes está activo y ejerce trabajo (cuadro 1).
La media muestral del IMC es 42.15 Kg/m2 (DT 7.357; mínimo = 30, máximo = 60.9). El 33.3% de la muestra comenzó a tener obesidad desde la infancia, el 22.8% a partir de la adolescencia y el 43.9% restante ya en la edad adulta. El 96.4% de los pacientes ha realizado intentos previos de perder peso: el 15.5% lo ha intentado más de cinco veces y el 56% afirma vivir en un continuo estado de dieta (cuadro 2).
Antecedentes psicopatológicos en la muestra: el 32.7% tiene o ha tenido algún trastorno de ansiedad, el 34% tiene o ha tenido algún episodio depresivo mayor, el 24.2% un trastorno adaptativo, el 12.5% un trastorno de la conducta alimentaria de tipo bulimia nerviosa, el 6.5% algún trastorno de control de impulsos, el 13.9% algún trastorno de personalidad, y sólo un 4.6% de la muestra tiene historia de consumo de sustancias de abuso (cuadro 3).
Según el test BDI-II, un 80.9% de la muestra presenta sintomatología depresiva (puntuación ≥ 13); en el 37% de los casos ésta es leve (BDI = 14 a 19), en el 35.8% es moderada (BID = 20 a 28) y en el 8.1% es severa (BDI ≥ 29).
Según el test STAI un 56.39% de la muestra tendría trastorno de ansiedad-rasgo (≥ percentil 75) y un 48.26% tendría trastorno de ansiedad-estado (≥ percentil 75).
Se analizó la correlación no condicionada entre IMC y sintomatologías depresiva y ansiosa (cuadro 4). El estadístico de Pearson tiene significación estadística al correlacionar las sintomatologías depresiva (puntuación de BDI-II) y ansiosa (puntuación baremada de STAI rasgo y estado).
Según la entrevista semi-estructurada, el 24.4% de la muestra cumplía criterios (DSM-IV-TR) de trastorno por atracones, el 11.9% cumplía criterios de bulimia nerviosa y un 17.3% cumplía criterios de TEPT (cuadro 3). Con el cuestionario TQ declara haber sido objeto de maltrato físico y de abusos sexuales el 12.2% y el 4.8% de la muestra, respectivamente.
Según la entrevista, un 12% de los hombres y un 9.4% de las mujeres de la muestra declara un consumo actual de alcohol en los rangos medio y alto del riesgo.58 Si se refieren al consumo en el pasado, un 28% de hombres y un 15% de mujeres se sitúan en niveles de consumo con riesgo medio o alto (cuadro 5).
Discusión y conclusión
La depresión es el trastorno con más pruebas de asociación a la obesidad46,59,60 y su destacada presencia en nuestra muestra era esperable: el 80.9% tiene sintomatología depresiva de consideración clínica y un 34% tiene historia previa de diagnóstico de depresión. Sin embargo, no se observa una asociación estadísticamente significativa entre el grado de obesidad (IMC) y el grado de sintomatología depresiva (puntuación del BDI) o ansiosa (puntuación de STAI).
La mayoría de los estudios se refieren a la depresión sin especificar cuándo se opera con una variable escalar extraída de listas de síntomas equivalentes (la puntuación del BDI, por ejemplo), o cuándo se opera con categorías clínicas fiables (los criterios de igual jerarquía del DSM-IV), o con categorías clínicas válidas (la psicopatología descriptiva clásica que jerarquiza los síntomas), o con categorías de investigación (los puntos de corte del BDI). En el campo de la obesidad es una rareza encontrar especificaciones del subtipo de depresión ineludibles para el psiquiatra clínico: atípica, melancólica, de edad temprana o tardía, monopolar o bipolar, etcétera.37 No obstante, cierta laxitud en el diagnóstico de depresión ha sido defendida por quienes proponen un “síndrome metabólico-anímico” con características propias de los obesos.61 La vacuidad fenomenológica (como la del DSM-IV) y la necesidad investigadora de reducir los hechos a dimensiones escalares de fácil operación y medida (como la puntuación del BDI) podrían compensarse con metodologías estandarizadas replicables, aplicadas al muestreo y a la elección de los instrumentos de medida y de las técnicas de análisis estadístico que mejor integren las variables mediadoras y de confusión que son habituales en los estudios de comorbilidad somato-psíquica: edad, sexo, posición social, etc.
La desproporción entre mujeres y varones es habitual en la clínica bariátrica y no refleja la distribución real de la obesidad en la población general (en España la obesidad es más frecuente en los varones que en las mujeres, pero en las consultas ellos rara vez superan el tercio).
Casi la mitad de nuestra muestra tiene síntomas disfuncionales relacionados con la ansiedad, entendido como una puntuación en STAI por encima del percentil 75: un 56.39% de ansiedad-rasgo y un 48.26% de ansiedad-estado. Las publicaciones suelen limitarse a la depresión y faltan las que relacionen la ansiedad con la adiposidad,62 pues algunos estudios muestran asociaciones moderadas en la población general63 y en muestras clínicas,64 y hasta se vio una asociación estadísticamente significativa con el trastorno de pánico y la agorafobia6 (pero un estudio prospectivo poblacional mostró que la fobia específica disminuía el riesgo de adiposidad en mujeres,32 y además los psicofármacos podrían explicar hasta un 32% de los casos de asociación.45
Sólo el 4.6% de nuestra muestra tiene antecedentes de consumo de sustancias adictivas. Esto concuerda con los estudios epidemiológicos y obliga a reflexionar sobre el modelo adictivo de la obesidad en términos menos simplistas; de hecho no hay datos de asociación significativa entre la obesidad actual y el consumo actual o pasado de substancias en poblacionales de los Estados Unidos de América65 y del Reino Unido.6 La marihuana aumenta el apetito pero no se asocia con un aumento del IMC en estudios controlados,66 e incluso lo desciende;67 aunque la heroína y la cocaína se asocian con peores hábitos dietéticos, la prevalencia de obesidad entre sus consumidores no se modifica estadísticamente con respecto a población general.68 Podría pensarse que la adiposidad protege de las adicciones, a la vista de los datos de estudios transversales.7 Este fenómeno es consistente con la hipótesis de la obesidad como adicción que opera en los mismos circuitos de placer y de refuerzo que otras substancias,50 y explicaría por qué comer en exceso parece proteger de otras adicciones y por qué las grandes pérdidas de exceso de peso se han asociado con repentinas transiciones hacia adicciones novedosas.32
El estudio poblacional NESARC de los Estados Unidos de América65 encontró asociación entre el consumo de alcohol y la obesidad en los varones. El estudio prospectivo de una sub-muestra del NESARC32 luego detectaría que la adiposidad en los hombres disminuye la incidencia de abuso de alcohol y de otras drogas. Una observación similar encontramos en nuestra muestra: el 28% de los varones y el 15% de las mujeres tiene historia de consumo excesivo de alcohol, mientras que en el momento de la evaluación (cuando ya todos son definitivamente obesos) los porcentajes bajan al 12% y al 9.4% en varones y en mujeres, respectivamente. Estos datos son congruentes con la hipótesis de la adicción cruzada, en la que una vulnerabilidad básica es compartida por las adicciones a la comida y al alcohol,69 que se pueden ir alternando en distintos momentos de una vida. Los sistemas de homeostasis del tejido adiposo y del apetito con o sin hambre (a través de hormonas lipostáticas con acción neuromoduladora como la leptina, la ghrelina y la orexina, entre muchas otras) operan directa e indirectamente en circuitos dependientes de dopamina y de endorfinas que regulan las experiencias de refuerzo y de placer,48, 69,70 lo que hace entendibles las experiencias con animales y humanos que muestran respuestas emotivo-conductuales ante la comida que están amplificadas en individuos con variantes génicas o con experiencias previas sensibilizantes, como si fueran más vulnerables a la sobre ingesta y a las escaladas de consumo de drogas, es decir, a una “adicción cruzada”.
Las vías involucradas en la gestión de estímulos gratificantes son análogas para la comida y las substancias de abuso pero no todas las personas que consumen alimentos hipercalóricos desarrollan descontrol persistente del apetito, igual que la mayoría de los seres humanos no se hacen adictos a la cocaína tras probarla (esto le sucede sólo al 6%).71,72 Debe haber una vulnerabilidad, tal vez hereditaria, que es previa a la sensibilización: en este sentido, hay que destacar que en el 63.5% de las madres y el 34.38% de los padres de los pacientes de nuestra muestra habían tenido obesidad, haciéndonos dudar entre una heredabilidad genética y una heredabilidad educativa.73 Aquí cuenta decir que hay estudios que demuestran más antecedentes familiares de alcoholismo entre probandos obesos respecto a los controles, y que esto sucede en una época de transición dietética hacia alimentos procesados de gran “palatabilidad” que podrían estar suplantando al alcohol y otras drogas.74
La hipótesis de la hiper/hiposensibilidad del sistema de recompensa en la obesidad75 postula que algunos individuos hipersensibles experimentan más la recompensa y son más susceptibles a las propiedades adictivas de los alimentos calóricos y sabrosos: comen más aunque no tengan hambre y el exceso de alimento se transformará en exceso de grasa; el hábito de comer continuado sin hambre acaba recalibrando los circuitos de recompensa dopaminérgicos76,77,78,79 y con el tiempo se instaura un estado de hiposensbilidad que el individuo trata de compensar ingiriendo más comida.
Nuestro estudio tiene algunas limitaciones: el muestreo no es aleatorio y no se han eliminado sesgos en el proceso de selección de pacientes; tampoco se ha operado con un grupo de controles sanos ni se ha equilibrado la sobrerrepresentación de mujeres; no se ha estratificado el muestreo ni el análisis en función de la edad ni de otras variables como la posición social. Todo ello obliga tomar las conclusiones como pre-limares.
El estudio aporta pruebas que completan y apoyan lo ya sabido sobre asociación entre obesidad y psicopatología: abunda en la depresión, que debería convertirse en un foco de intervención de primer orden y de evaluación de resultados y de pronósticos al tratar con pacientes con obesidad o con depresión;59 la sintomatología ansiosa es notable y los trastornos por atracón son frecuentes; finalmente, hay que destacar la baja prevalencia de adicciones a substancias y la llamativa reducción de los consumos del pasado (cuando muchos de los pacientes no eran obesos) comparados con los consumos del presente (cuando ya todos tienen obesidad): esta observación concuerda con la hipótesis de la vulnerabilidad cruzada a las adicciones y obliga a ser vigilantes durante el proceso de adelgazamiento de nuestros pacientes.
Financiamiento
Los autores han recibido una beca de investigación de la Fundación Mutua Madrileña con la que se apoyó parcialmente la presente investigación.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.